プラークは、食べ物のカスのように思われている方がいますが、実際は歯周病菌や虫歯菌とその代謝産物の塊です。
プラーク1mg中に1億個以上というとんでもない数の微生物が存在すると言われています。※このプラークが付着していると、歯肉は腫れ歯を支えている骨が吸収し歯がぐらぐらしてきます。

プラーク(歯垢)は歯周病を引き起こす最も重要な因子であり、歯肉炎・歯周炎の初発因子です。歯肉炎、歯周炎はプラークを取り除くことにより改善してきます。歯周病の発症・進行には毎日の生活習慣にあるリスクファクター(危険因子)も密接に関わっています。
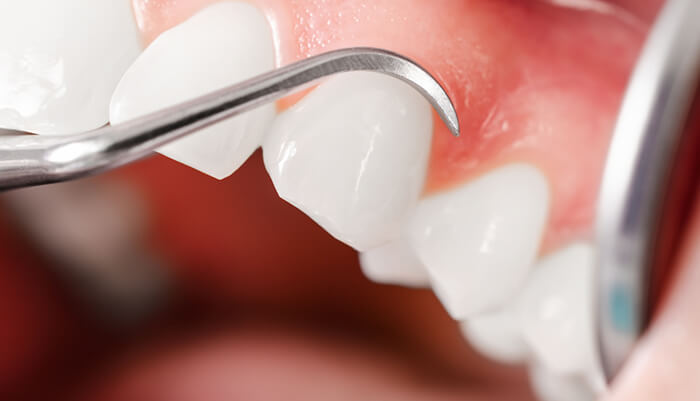
プラークは、食べ物のカスのように思われている方がいますが、実際は歯周病菌や虫歯菌とその代謝産物の塊です。
プラーク1mg中に1億個以上というとんでもない数の微生物が存在すると言われています。※このプラークが付着していると、歯肉は腫れ歯を支えている骨が吸収し歯がぐらぐらしてきます。
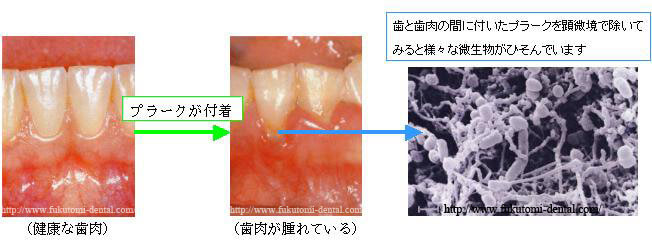
口腔内におけるバイオフィルムは歯の表面に溜まるプラークのことです。バイオフィルムは隙間が狭いため消毒剤や抗菌剤または、唾液の抗菌物質や白血球等が内部に入っていけずなかなか簡単には除去できないのです。
このプラークが固まったものが歯石です。バイオフィルムや歯石は、細菌にとって非常に生息しやすい温床や培地になるのです。

普段の歯磨きではプラークコントロールが充分でない部分が必ずあります。
それを取り除くのが私達(歯科医・歯科衛生士)の行っているPMTC(プロフェッショナル・メカニカル・トゥース・クリーニング)です。
歯周病はバイオフィルム感染症ですが、日々のプラークコントロールとPMTCによりコントロールすることができます。
痛みもないのに通院するのは、面倒かもしれませんが、定期的にPMTCに受けることにより生涯自分の歯で噛むことが可能になります。PMTCを定期的に受けることは、美容院に通うことと同じような感覚になってもらえるといいと思います。
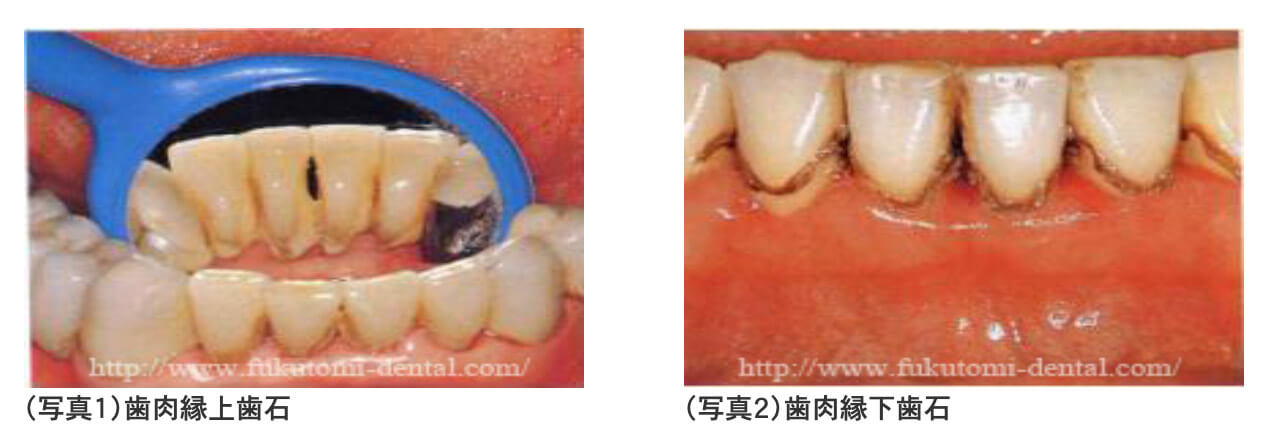
歯石は、プラークが歯周病菌を抱えたまま石灰化して固まったもので、歯ブラシでは除去できません。表面がザラザラして、さらにプラークが溜まりやすくなります。
歯肉の下で溜まる歯石です。歯肉縁下歯石は,無機物を血液から供給されるので茶褐色です。また、歯の根の部分に強固に付着しているので、歯肉縁上歯石より除去するのは大変です。
歯肉の腫れが引くと、このように見えてくることがありますが、深い歯周ポケットの場合、麻酔をしてルートプレーニングという処置で除去しなければなりません。
以下項目をクリックすると、該当箇所へ移動します。


